El dolor por cáncer se manifiesta en el 35-50% de los pacientes en las primeras etapas del proceso maligno. A medida que la enfermedad progresa, hasta el 80% ya siente dolor moderado a intenso. En la etapa terminal, casi todos sufren: el 95% de los pacientes. El dolor interfiere con el sueño, comer, moverse, tomar decisiones informadas, afecta el funcionamiento de los órganos y sistemas.
La buena noticia es que la medicina moderna ha aprendido a mantener este dolor bajo control en el 90% de los casos. Es decir, detener el síndrome de dolor por completo o reducir significativamente su intensidad. Por lo tanto, en cualquier etapa del cáncer, los pacientes con cáncer pueden mantener una calidad de vida normal.
Ya escribimos que en
"Medicina 24/7" más de la mitad de los pacientes están en estadios III-IV de cáncer. Lo primero que debe hacer al brindar cuidados paliativos a esas personas es el alivio del dolor. Por lo tanto, para nuestro perfil, la analgesia adecuada sigue siendo una de las áreas de trabajo más relevantes.
En Rusia, existen problemas específicos asociados tanto con la obtención de analgésicos, especialmente los estupefacientes, como con el incumplimiento en algunas instituciones médicas de las recomendaciones de la OMS para el alivio del dolor.
Aunque, a juzgar por nuestra práctica, el principio básico es bastante simple: "No hacer movimientos bruscos". Siempre comience con dosis mínimas, aumente el poder de la anestesia muy suavemente y no salte directamente del ibuprofeno a la morfina, "eliminando" muchas opciones más débiles alternativas del paciente que podrían usarse durante mucho tiempo.
Hoy trataremos de averiguar qué medicamentos son necesarios para quién y cuándo, y de qué otra manera la medicina moderna puede tratar el dolor.
¿Qué es el dolor en general?
¿Y por qué pecados atormenta a la gente? La definición oficial de IASP (Asociación Internacional para el Estudio del Dolor) es:
"El dolor es una experiencia sensorial o emocional desagradable asociada con daño tisular real o potencial, o se describe en términos de dicho daño" . Lo traducimos al humano.
Normalmente, el dolor es una cosa importante y útil para la supervivencia. Esta es una señal clara para el cerebro desde alguna parte del cuerpo o desde un órgano interno: “Oye, presta atención, hay problemas serios, debes hacer algo. ¡Rápido! Este sistema de señalización le permite a una persona evitar lesiones y daños demasiado graves: si le resulta desagradable, intentará no interactuar más con la causa de sus problemas. Esto significa que con una mayor probabilidad permanecerá intacto y casi ileso. Entonces todo sucedió durante la evolución.
 Reflejo Jerk: una respuesta biológica saludable al dolor agudo
Reflejo Jerk: una respuesta biológica saludable al dolor agudoPero en un cuerpo poco saludable de un paciente oncológico (así como un paciente con una enfermedad cardiovascular o VIH, o, por ejemplo, tuberculosis), el dolor pierde su útil función de señalización y viceversa, interfiere tanto con la terapia básica como con la provisión de cuidados paliativos. El paciente cae en un estado deprimido, pierde la fuerza necesaria para combatir la enfermedad. El síndrome de dolor crónico se convierte en una patología independiente que debe tratarse por separado.
Es por eso que más de un millón de personas en Rusia anualmente necesitan alivio del dolor. Además, de 400 a 800 mil de ellos (según diversas estimaciones) necesitan analgésicos opioides.
¿Qué y por qué duele el cáncer?
Para determinar qué enfoque se necesita para detener el dolor, el oncólogo necesita comprender su causa y origen.
Una de las grandes dificultades para diagnosticar neoplasmas malignos (neoplasmas malignos) es que el paciente a menudo no siente dolor al principio. El tumor puede ser trillado hasta ahora demasiado pequeño.
Esto también ocurre si el tumor crece en tejidos sueltos (como la glándula mamaria) o crece dentro de la cavidad corporal (por ejemplo, el estómago). Además, sin dolor, se pueden desarrollar esos tipos de cáncer en los que no hay tumores primarios sólidos: leucemia, enfermedades malignas del sistema de hematopoyesis.
En nuestra práctica, ha habido casos en que incluso los procesos oncológicos en etapa IV eran asintomáticos: hasta la aparición de metástasis múltiples, el paciente no resultó herido.
En todos los demás casos, cuando el dolor está presente, es importante que el médico sepa por qué apareció. Por razones de ocurrencia, distinguimos tres grupos principales.
- Dolor nociceptivo. Despertado por nociceptores - receptores del dolor. Estos receptores son una red de terminaciones ramificadas de nervios periféricos que conectan todos nuestros órganos internos, así como los huesos y cada punto de la superficie de la piel, con la médula espinal. En caso de daño (o exposición que amenaza con dañar) cualquier parte del cuerpo, los nociceptores envían una señal a la médula espinal, y eso, en primer lugar, desencadena reflejos de evitación (por ejemplo, saca el brazo durante una quemadura), y en segundo lugar, "informa" el cerebro
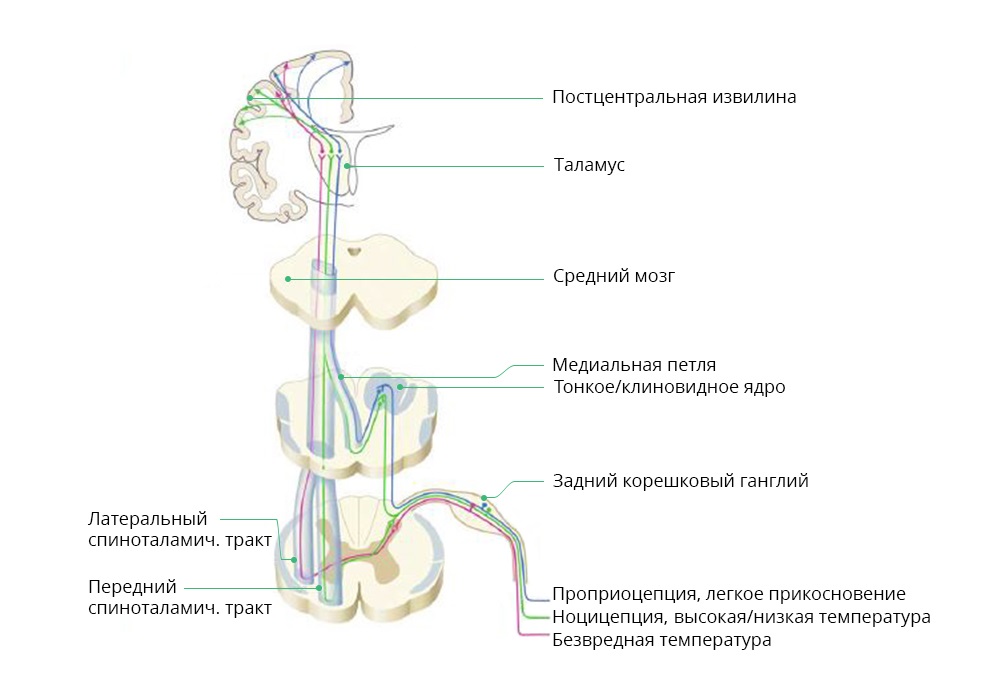
Diagrama del paso de señales nociceptivas y otras de estímulos externos.
Y ya existe una interacción compleja del tálamo, el hipotálamo y la corteza cerebral que desencadena reacciones estresantes del sistema nervioso autónomo: pupilas dilatadas, aumento del ritmo cardíaco, aumento de la presión, etc. En algún momento, el cerebro "pausa" todos los demás procesos nerviosos, porque el dolor es la primera prioridad. Es más importante que cualquier otra cosa para la supervivencia, dice el cerebro. Y el paciente en este momento no puede pensar normalmente y hacer otras cosas.
Con enfermedades oncológicas, el dolor nociceptivo, con mayor frecuencia, es una reacción al tumor en sí o a las metástasis. Por lo tanto, las metástasis en la columna vertebral pueden producir un dolor punzante y penetrante cuando el paciente cambia la posición de su cuerpo. - Dolor neuropático. Su causa es una violación en el trabajo de las estructuras nerviosas: nervios, médula espinal o cerebro. Combina dos factores: por un lado, la intensidad: el paciente es muy doloroso, a veces incluso los analgésicos potentes no ayudan. Por otro lado, la localización es difícil. A diferencia del dolor nociceptivo agudo, el paciente a menudo no puede decir dónde le duele.
Tal dolor es causado por el crecimiento de un tumor o metástasis, cuando presionan, por ejemplo, la columna vertebral o pellizcan las raíces nerviosas. Desafortunadamente, los efectos secundarios del tratamiento contra el cáncer también pueden ser la causa.
- Dolor disfuncional. El caso cuando las causas orgánicas del dolor están ausentes, pero no desaparece: por ejemplo, el tumor ya se ha extirpado, la curación después de la cirugía ha pasado y el dolor se ha mantenido. Sucede que el dolor, según el propio paciente, es mucho más fuerte de lo que debería ser en su estado de salud.
En tales casos, es necesario tener en cuenta el estado psicológico del paciente. El estrés severo puede afectar significativamente los cambios de percepción, hasta el dolor completamente psicógeno.
Nuestra práctica clínica muestra cuánto conocimiento de oncopsicología ayuda en tales casos. En Rusia, no todos los médicos le prestan la debida atención, aunque es en esta situación que ayuda a estabilizar la condición del paciente y reducir su síndrome de dolor doloroso.
Las "bonificaciones" complicadas adicionales a los principales tipos de dolor en el cáncer se agregan a las manifestaciones dolorosas de los efectos secundarios de la terapia antitumoral en sí:
- dolor durante la curación después de la cirugía;
- calambres y calambres;
- ulceración de las membranas mucosas;
- dolor articular y muscular;
- inflamación de la piel, dermatitis.
Los médicos modernos usan radioterapia dosificada con mayor precisión, medicamentos cada vez más "puros" y dirigidos, y una cirugía cada vez menos traumática para reducir la frecuencia y la gravedad de estos efectos secundarios desagradables. Hoy en la clínica, por ejemplo, llevamos a cabo muchas más intervenciones quirúrgicas con métodos endoscópicos y laparoscópicos, a través de punciones delgadas o cortes muy pequeños (1-1.5 cm) en la piel. Los métodos se reducen a lo mismo: prolongar la vida normal del paciente.
¿Cuánto dolor en los puntos?
Para elegir una analgesia adecuada, el médico debe comprender qué tan dolorosa es una persona, tratar de comprender exactamente dónde le duele y por cuánto tiempo. Las citas en la prescripción de anestesia dependen de esto. Además de aclarar preguntas sobre la naturaleza y localización del dolor, el médico debe evaluar su intensidad.
Para todo el mundo, se utilizan escalas NOSH (escala de calificación numerológica) y TU (escala visual-analógica), o versiones híbridas, según la edad y el estado del paciente. Es difícil para los niños muy pequeños y las personas muy mayores, así como para los pacientes con deterioro cognitivo, responder preguntas estándar. A veces tienes que trabajar con estos solo en términos de comportamiento y expresión facial.
 Escala para evaluar el dolor de 0 (nada duele) a 10 (insoportablemente doloroso)
Escala para evaluar el dolor de 0 (nada duele) a 10 (insoportablemente doloroso)Es importante obtener tanta información adicional como sea posible: si el paciente cree que tolerar es una ocupación digna y quejarse no es digno, o resulta que el paciente ha tenido períodos de abuso y adicción, esto puede hacer ajustes al tratamiento del dolor.
Ya hemos tocado el tema de trabajar con el estado psicológico del paciente, y lo tocaremos nuevamente; es importante recordar esto tanto para los médicos como para los familiares del paciente. La OMS incluso introdujo un concepto especial para esto:
dolor total. Cubre no solo los irritantes físicos, sino también los aspectos negativos emocionales y sociales de la vida del paciente.
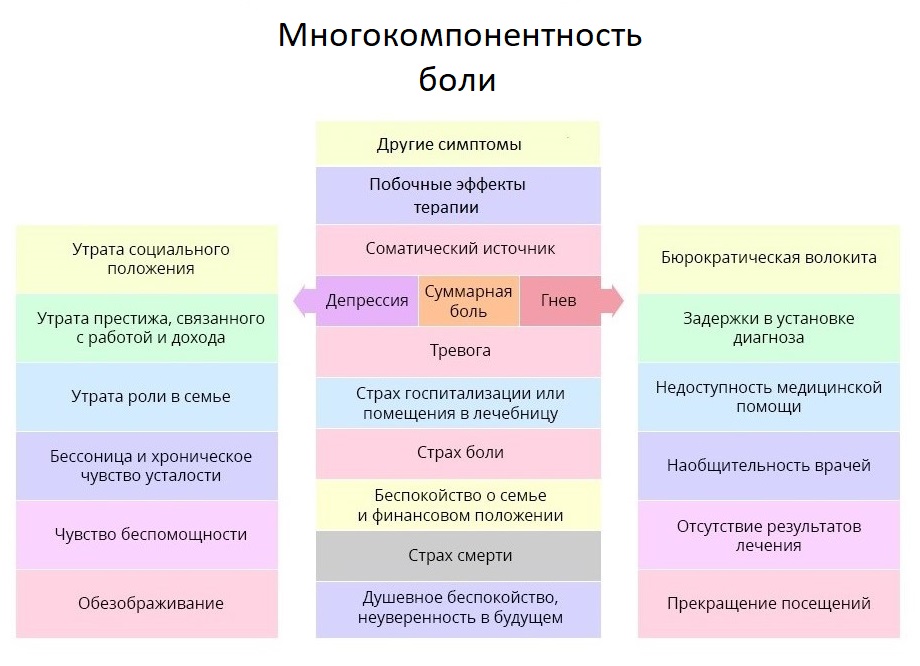 El dolor del paciente con cáncer es mucho más profundo y más complejo de lo que parece desde el exterior. La terapia del dolor es el caso cuando el médico debe tratar las evaluaciones subjetivas del paciente con especial atención.
El dolor del paciente con cáncer es mucho más profundo y más complejo de lo que parece desde el exterior. La terapia del dolor es el caso cuando el médico debe tratar las evaluaciones subjetivas del paciente con especial atención.Dado este conjunto de razones de múltiples componentes para aumentar el dolor, la comunidad médica mundial reconoce la idea más exitosa de la terapia "multimodal", cuando, junto con el tratamiento farmacológico, se aplica la actividad física de acuerdo con la fuerza del paciente, las técnicas de relajación y la psicoterapia. Todo esto crea las condiciones bajo las cuales el dolor deja de ocupar un lugar central en la vida del paciente, dando paso a áreas más importantes e interesantes.
¿Cuál es el dolor para el cáncer tratado o dónde conduce la escalera del alivio del dolor?
Probablemente, cada médico considera que esos medicamentos que resultaron ser los más efectivos en su experiencia práctica personal son más correctos y exitosos. Pero cualquier oncólogo que intente detener el síndrome de dolor debe recordar las recomendaciones de la OMS para el tratamiento del dolor por cáncer.
Estas recomendaciones se construyeron en forma de una
"escalera" de tres pasos en 1986, y desde entonces los postulados básicos no han cambiado.
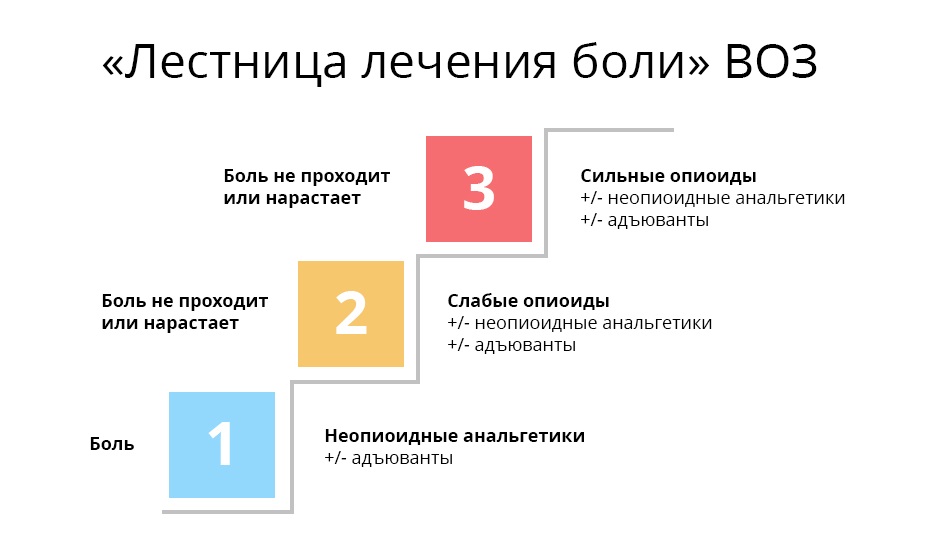 Primera etapa
Primera etapa Para el dolor leve, comienzan con analgésicos no narcóticos y medicamentos y fármacos antiinflamatorios no esteroideos (AINE / AINE). Estos son el paracetamol, el ibuprofeno, la aspirina, etc. de venta libre habituales. Para el dolor muscular y articular, se prescriben diclofenaco y otros.
 Esquema de acción de los AINE: bloquean la enzima ciclooxigenasa, reduciendo la síntesis de prostaglandinas, reduciendo así la sensibilidad de los receptores del dolor.
Esquema de acción de los AINE: bloquean la enzima ciclooxigenasa, reduciendo la síntesis de prostaglandinas, reduciendo así la sensibilidad de los receptores del dolor.Dichas drogas no son adictivas ni adictivas, pero en una gran dosis pueden dañar el tracto gastrointestinal, por lo que la dosis no se puede aumentar de manera interminable e incontrolable, para no complicar la situación con el sangrado gástrico.
Segunda etapa. Además, si el dolor se intensifica, se prescriben codeína y tramadol. Estos son opiáceos ligeros. Actúan debido al hecho de que se unen a los receptores opioides del sistema nervioso central y reemplazan las endorfinas allí.
Las endorfinas son neurotransmisores, una de cuyas funciones es inhibir la transmisión de impulsos de dolor débiles desde la médula espinal hasta el cerebro. Esto nos permite no llorar de dolor cada vez que ponemos los codos sobre la mesa o saltamos desde una altura de medio metro. Pero con dolor intenso, la producción de endorfinas disminuye. Se liberan receptores opioides, no se inhiben los impulsos nerviosos, una persona experimenta dolor.
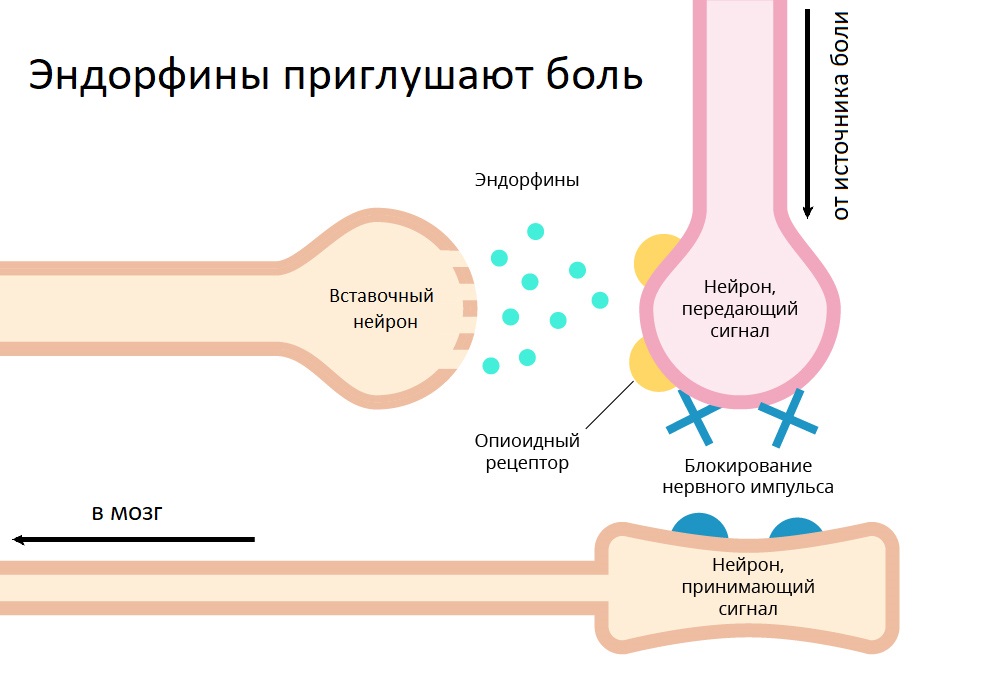 Así es como generalmente se comporta la neurona de inserción inhibitoria: libera endorfinas para bloquear el impulso nervioso entrante de modo que el cerebro "no preste atención"
Así es como generalmente se comporta la neurona de inserción inhibitoria: libera endorfinas para bloquear el impulso nervioso entrante de modo que el cerebro "no preste atención"Tramadol se toma junto con analgin, paracetamol y otros medicamentos de primera etapa: el efecto es complejo: el efecto simultáneo en el sistema nervioso central y periférico.
Es importante que el tramadol, aunque sea un opiáceo, pertenezca a analgésicos no narcóticos. Es más fácil para el paciente recibirlo y no hay necesidad de temer la posible dependencia.
Tercera etapa El médico y su paciente se encuentran en esta etapa cuando los opiáceos débiles ya han dejado de ayudarlo. Los opiáceos fuertes entran en juego, el principal es la morfina. Los opiáceos fuertes se unen a los receptores de opioides de manera mucho más confiable que los débiles y, por lo tanto, actúan de manera más poderosa. Sin embargo, este efecto es costoso: estos medicamentos ya pueden ser adictivos, pero solo si se usan de manera incorrecta e incontrolable.
Por lo tanto, comienzan a subir el tercer escalón tan gradualmente. Se prescribe buprenorfina o fentanilo, cuya efectividad es del 50% y del 75% en relación con la morfina, y se administran estrictamente de acuerdo con el programa, comenzando con la dosis mínima. Bajo la supervisión de un médico, sujeto a las dosis recomendadas y la frecuencia de administración, con un aumento gradual en el "poder", la probabilidad de desarrollar una dependencia patológica es extremadamente pequeña.
Es importante que en cada etapa se pueda usar el llamado adyuvante, es decir, auxiliar, terapia. Los medicamentos adyuvantes no anestesian por sí solos, pero en combinación con los analgésicos principales, aumentan su efecto o neutralizan los efectos secundarios. Este grupo incluye antidepresivos, corticosteroides, antieméticos y anticonvulsivos, antihistamínicos, etc.
¿Por qué es importante seguir las recomendaciones y principios de la OMS?
Por lo tanto, la OMS proporciona principios básicos y recomendaciones para una transición suave de un paso a otro, que ayudan a evitar un callejón sin salida en la terapia, cuando el dolor se intensifica y ya no hay ningún medio para combatirlo.
Esto sucede si el oncólogo prescribe medicamentos opioides con anticipación o en una dosis mayor de la necesaria. Si salta de ketorol a promedol (como, desafortunadamente, algunos médicos lo hacen, algunos por inexperiencia, algunos debido a la falta de los medicamentos necesarios), primero el efecto puede superar las expectativas. Pero luego resulta que el dolor requerirá un aumento de la dosis más rápido de lo prescrito por el régimen seguro. Los pasos finalizarán antes de pasar por el número deseado de pasos. En este caso, el médico mismo elimina el tratamiento.
¡Del lado del paciente, lo principal es enorme! - El error es "soportar hasta el final". Esto es especialmente notable en pacientes rusos. Cuando las personas acuden a nosotros para recibir tratamiento de los estados bálticos, por ejemplo, ya no tienen este "heroísmo" partidista adicional.
Y es correcto decirle al médico sobre el dolor de inmediato. Porque en el tratamiento del dolor hay una paradoja desagradable: cuanto más aguante, más difícil será deshacerse del dolor. El hecho es que el dolor prolongado prolongado significa una agitación prolongada y persistente de la misma conducción de las vías nerviosas. Las células nerviosas nociogénicas, por ejemplo, "se acostumbran" a conducir los impulsos de dolor y se produce la sensibilización, un aumento de la sensibilidad. En el futuro, responden fácilmente con una respuesta dolorosa incluso a influencias débiles e inofensivas. Se vuelve mucho más difícil hacer frente a tal dolor.
¿Qué hay además de las inyecciones?
Estrictamente hablando, están tratando de no usar inyecciones, o inyecciones, en la anestesia moderna. Elegir el método de administración más doloroso para el alivio del dolor es de alguna manera ilógico.
Por lo tanto, el
método de administración transdérmico se está volviendo más popular, en forma de adhesivos.
A diferencia de las inyecciones, es la más conveniente para el paciente. Tiene sus propias limitaciones, por supuesto, en términos de temperatura corporal, la cantidad de grasa subcutánea, pero en la mayoría de los casos es bueno:
- el medicamento (generalmente fentanilo) se libera gradualmente, dura 72 horas;
- no requiere monitorear el tiempo de tomar tabletas o administrar drogas;
- excluye una sobredosis (esto es importante para un analgésico narcótico).
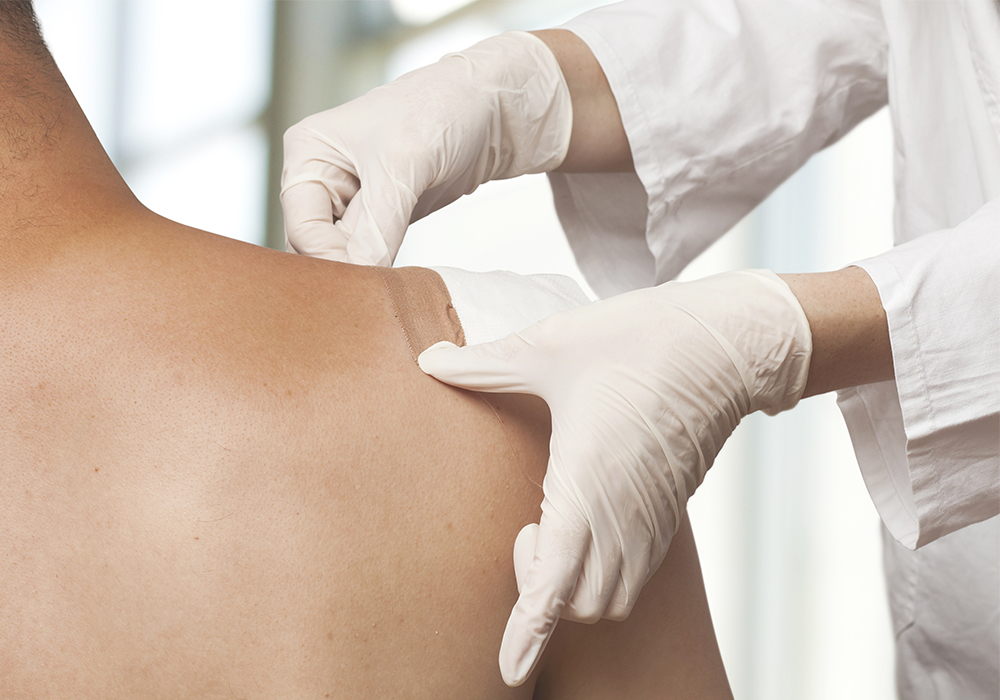 Parche de fentanilo: alivio del dolor fuerte, seguro y cómodoBloqueo farmacológico de nervios y plexos autónomos.
Parche de fentanilo: alivio del dolor fuerte, seguro y cómodoBloqueo farmacológico de nervios y plexos autónomos. Se inyecta un anestésico, un medicamento para "congelación", directamente en el sitio de proyección del nervio, a lo largo del cual se transmite el dolor del órgano canceroso. Dependiendo del tipo de medicamento para el dolor y la nosología (tipo de tumor), esto se hace con una frecuencia diferente, de una vez a la semana a una vez cada 6 meses. El método está muy extendido, ya que casi no tiene contraindicaciones.
Anestesia espinal El medicamento (morfina, fentanilo) se inyecta en el canal de la columna vertebral, donde se encuentra la médula espinal. A través del líquido cefalorraquídeo y con el torrente sanguíneo, el medicamento ingresa al cerebro y "apaga" la sensibilidad, los músculos se relajan. El método se usa para el dolor muy agudo e intenso.
Anestesia epidural Sí, ella no solo está embarazada. Los mismos medicamentos que con la anestesia espinal se inyectan en la cavidad entre la duramadre y las paredes del canal espinal. La anestesia epidural se usa en las etapas posteriores, con daño óseo metastásico, cuando el dolor no se alivia con inyecciones y medicamentos por vía oral.
Quimioterapia paliativa, dirigida y radioterapia. No se usa para destruir el tumor, sino simplemente para hacerlo más pequeño para liberar los ganglios nerviosos comprimidos que causan dolor.
Métodos neuroquirúrgicos. Un neurocirujano incide las raíces de los nervios espinales o craneales. Esto no conduce a una pérdida de actividad motora (aunque puede requerir rehabilitación), pero el cerebro se ve privado de la oportunidad de recibir señales de dolor a lo largo de este camino.
(). ,
, , . , , .
, , . , , , .
. – , , . () . 90% , , . . . , -, .
. . . , () . , . , .
, . -, . . . 98% . , .
, . , , , .
–
– , , .
, , - , , «» , . , , , .
- 2014 - , , .
( , 3 ) – .
. , « ».
, , , - . , , «» – .
, , , , , , .
??15 . «». , , .
?No , , .
- ?, ?- : 8-800-200-03-89,
- : 8-800-500-18-35,
- , .
- :
- ! « », . , .
- . « 24/7» : , – .
- 4 , - . , . , . , , , , , 2015 . .
- !